こちらは第1回脳基礎セミナー『初めて中枢疾患を担当したときの情報収集から評価項目を決めるポイント』のセミナーレポートになります。
今回の内容としては、脳卒中患者様を担当した際にまずは何を情報として把握しておく必要があるのか、そしてその情報からどのように臨床場面での治療に活かしていくべきかをお伝えしていきました!
今回はセミナー参加の皆様へ、その時の内容などをセミナーレポートという形で、当日のセミナーを振り返って頂き、また日ごろの臨床場面でご活用頂ける知識を提供させて頂きたいと思います。
まずはセミナーレポート前編では脳血管障害の基本的な知識とそれをどのように評価していくかのポイントを、後編では実際にカルテからの情報収集によってどういった情報がリハビリに関係してくるのかについて、まとめていきたいと思います。
是非皆様の臨床に、その先の患者様に少しでも役立たせて頂ければと思います。
脳血管障害を理解する
まずはそもそもの脳卒中という病態自体を把握していくことが必要になります。
脳卒中とは脳の血管が詰まる・破裂することで起こる脳血管障害によって脳神経細胞が障害を受けた状態のことを指します。
それにより脳実質への血流が途絶えたり、脳実質が血腫によって器質的にダメージを受けることで脳が損傷することで運動麻痺や感覚障害、高次脳機能障害などの様々な症状が出現してきます。
つまりまず考えるべきことは、どのように脳血管がコントロールされており、そのメカニズムがどのようになっているのかを知ることが、脳卒中の病態を把握する上では非常に重要になってきます。
そして、ここが一番重要になりますが、脳の回復にはこの脳への血流をどのようにリハビリで変化させるかが脳卒中における治療の本質になるということです。
 このようにまずは病態理解があってから、脳が原因で引き起こす問題点や現象をみつけていくことがリハビリを進めていく上での原理原則となるのです。
このようにまずは病態理解があってから、脳が原因で引き起こす問題点や現象をみつけていくことがリハビリを進めていく上での原理原則となるのです。
この脳基礎セミナーでは、まず脳卒中患者様を担当する際に必要最低限知っておくべき知識をお伝えし、そこからどのように臨床応用していくかを考え・思考するセミナーになっています。
次回の脳基礎セミナーでは離床に対する脳への影響(8月に終了)を、そしてその次は実際にどのように脳機能をリハビリの中で働かせていくかを考えていきます。
その際に重要なのが、立位をとることはもちろんのこと、そこから歩行動作や移動動作に繋げていくことが重要になります。
実はこの歩行動作の獲得や治療がOT要素であるADL動作や上肢機能、ST的要素である嚥下機能や咀嚼機能などにもすごく影響をするため、今回の基礎セミナーではPTはもちろんのこと、OT・STの皆様でも普段の介入が立位や歩行、移動能力などの介入に繋がるという視点での臨床応用をお伝えしていきました。
一部当日発表用の資料を抜粋しています。
脳基礎装具配布用
では、実際の脳血管はどのような構造になっているのでしょうか?
そこから考えられることはどういったことがあるのかをみていきましょう!
脳血管構造の特徴
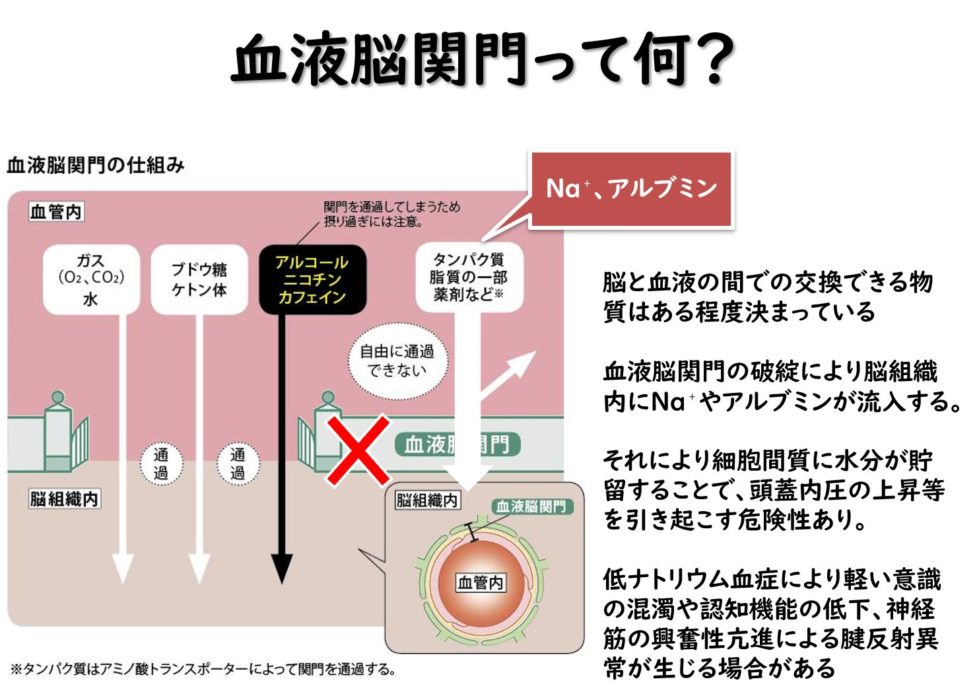
脳血管の特徴は3層構造からなっており、血管内の内皮細胞が重要な役割を持ち、その内皮細胞によって、血管内は強く結合しています。
その特性によって何をしているかというと、血液中から脳への物質移動を厳しく制限しているのです。
これを血液脳関門(BBB)といい、脳などの中枢神経系では、脳と脊髄をつなぐニューロンの活動が正常に行われるように内部の環境(ここではイオン濃度によるもの)を一定に保つためにも非常に重要な要素となるためです。
そして、この血液脳関門が脳血管の異常によって破綻することで、脳実質に不要な物質が流れ込むことで、血管性脳浮腫などにも発展する場合があるため、これらの構造理解と予後予測の関係性なども考えておくことが非常に重要となるのです。
例えばDM(糖尿病)や動脈硬化などの影響により血管自体の変性が生じると、この血液脳関門の機能を低下させ、脳機能の回復に時間を要したり、再発リスクなども考慮していく必要があるのです。
そうなった際にはカルテなどの情報収集からでもこういったことを情報として把握しておくことで、脳への血流をどのようにコントロールするかのひとつの判断材料になってくるのです。
(例えば、既往歴に糖尿病や動脈硬化などが指摘されている場合、また年齢的な側面を考えた場合、すべてのケースにおいて脳梗塞だから血圧を上げたらよいと安易に考え、どんどんリハビリで血圧をあげることをすると、かえって脳実質に負担を増やし、浮腫などによる機能乖離などにも影響を及ぼすことが考えられるからです)
つまりは、その人のもともとの生活スタイルなども把握しておくことが脳実質に対する直接的なセラピストが関われるリスク管理に繋がるのです。
ではこの血液脳関門をどのように評価すべきかというと、血液データのアルブミン値などもみることが重要になります。
血液脳関門の異常によりこの物質が脳の組織内に流入することで、体内血中としてのアルブミン値が低くなるということになります。
つまりこのアルブミン値の低下によって、体内の水分排出が上手く行われず、脳実質に水分がたまっているということの指標になります。
つまり脳に水分がたまる(=脳浮腫)が強くなるということで、ペナンブラといった実際は脳実質の障害がないにも関わらず、脳機能がレベル低下する領域が増えることがあるため、こういった場合はリハビリによって脳機能を使うような治療介入が重要になってくるのです。
あとはNa+が流入し、低ナトリウム血症になることで意識レベルの低下や筋緊張異常を引き起こすこともあるため、脳卒中患者さんの状態を把握することで、それらの脳の状態をある程度把握することが可能になってくるのです。
では次に考えるべき点はどのように血圧をコントロールしていくかということが重要になってきます。
それにはまずは脳卒中というものがどういったことが問題で、それに対してどのように血圧をコントロールし、脳への血流をどうしていくべきなのかについてまとめていきたいと思います。
脳卒中の病態による血圧コントロールの違い
脳卒中を考えていくと、大きく2つの病態に分類されます。
それは脳の血管が詰まる脳梗塞と、脳の血管が破れる脳出血の二つです。
つまり二つをみてわかるように脳血管がどのように異常をきたしたのかは全く別物になり、それぞれにリハビリを進めていく上でも、その患者様の脳卒中の原因が、脳梗塞か脳出血かのどちらであるかということを把握することが必要です。
これはDrのカルテなどをみれてたらすぐに判断できるのですが、もう一つ簡単に評価できる方法があります。
それは脳画像をみることです。
実はどの脳画像をみるかでも脳出血・脳梗塞どちらかを把握することが可能になってくるのです。
ではそれを見分ける上でもまずは、脳出血・脳梗塞それぞれがどういった問題名なのかを把握していことを行いましょう。
脳梗塞を考える
まずは脳梗塞についてですが、脳梗塞は脳の血管が詰まった障害となり、脳そのものに血管配給がいかなくなった状態のことを指し、それにより脳神経そのものの働きが遮断され、脳の虚血状態によって脳機能が壊死もしくは機能低下を引き起こしてしまうような状態のことを言います。
障害部位により様々な局所神経症状を呈するが、基本は血管支配領域に依存する(ある程度狭窄部位によりでる症状が決まってくる)。
その中には血管の詰まり具合や原因によってさらに細かく分類され、1)ラクナ梗塞、2)アテローム血栓性脳梗塞、3)心原生脳塞栓症の3つに分類されます。

なぜ、こういった原因をしっかり判断する必要があるのか?というと、これが評価する際にも直接的につながってくるからなのです。
病態から考えた一例:
例えば、アテローム血栓性脳梗塞の場合、つまりやすい血管は内頸動脈で、そこから分岐する中大脳動脈(以下、MCA)がよく好発部位としてあげられます。内頸動脈は頸部の位置で拍動を確認できる部分になりますが、よく臨床場面でも胸鎖乳突筋や斜角筋などの頸部筋群の過緊張などを呈する方をよくお見掛けします。そういった場合に頸部の直接的なマッサージは、実は内頸動脈自体の血管壁を圧迫してしまい、それによる血行動態への影響も配慮する必要ができてきます。そのメカニズムに関しては、頸動脈洞反射といって、頸動脈洞の刺激により舌咽-迷走神経反射が起こることが報告さているので注意が必要です。
これは圧受容器からの情報が延髄にある孤束核へ情報が伝達され、そこから迷走神経を介して心臓の活動を抑制し、徐脈や血圧低下を引き起こすという作用が生じるためです。特に脳梗塞発症初期などには、血圧低下に関してのリスク管理は非常に重要となり、その際にこの部位への刺激が血圧低下などを引き起こす可能性があるということも少し意識しておく必要があります。このように、なぜ血圧が変化するのか?それには脳機能がどう関わってくるのかを把握することも非常に重要となってくるです。
また、アテローム血栓性の問題から血管壁の問題を意識しながら、特に急性期などでは、体動時や姿勢変換時にどのように血圧変動があるのかを細かく把握していく必要があります。
さらに血液データなども読み解いていきながら、どういったことを考え離床など実施していくべきか、早期離床をしていくうえでのリスク管理を考える際にも看護師さんやDrなどどの多職種としてのチームアプローチにも非常に関わりが重要となってくるので、そういった病態把握においても是非知識としては知っておく必要があるのです。
そして、心原性の問題であれば、心臓などの循環器系に対する評価や運動負荷量、運動前後の患者様の状態把握も非常に重要なります。
そういった心機能に関しても、細かい部分の評価が苦手もしくは知らない場合は脈拍自体の変動や呼吸数などを把握するだけでも、運動負荷などに対してどのように配慮すべきかの指標につながってくるのです。
こういったように脳梗塞でもどういった血管の障害かを理解・把握することでリスク管理やリハビリにも大きく影響を及ぼすことを知れたのではないかと思っています。
そして、さらに踏み込んでいくと、脳梗塞の特徴としてもう一つ重要なのが、脳の領域の中でも血管そのものが支配している領域が決まっているため、どの血管が詰まったかによって出てくるであろう症状がおおよそ同じになるということです。
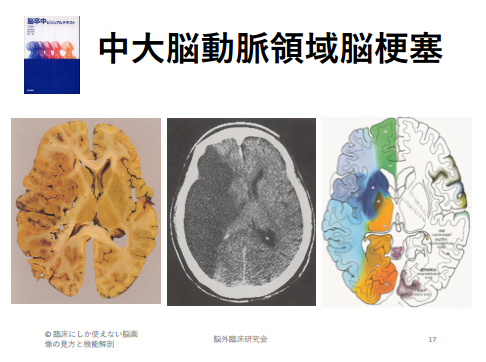
つまり脳梗塞の患者さんをみる場合には、どの血管が詰まったのかを知り、そこに関わる脳部位や機能を十分理解しておく必要があります。
例えば、中大脳動脈の梗塞なら大脳皮質の一次運動野の領域でもより手の領域に強く障害が出たり(前大脳動脈は大脳皮質でも内側の下肢の領域に)、内頚動脈からの分岐する被殻に血管栄養をするレンズ核線条体動脈などにも梗塞が及ぶため筋緊張や運動学習などの影響を考慮する必要がでてくるのです。
被殻の機能や筋緊張に関しては、こちらのレポートをご覧ください!
そして、それを確認するために脳画像を用いる必要があるということになるのです!
脳出血を考える
では、次に脳出血の場合はどうなのでしょうか?
脳出血の場合は、血管が破れる障害となるため、その血腫により出血部位だけじゃなく、周辺にも脳の器質的障害が生じてしまうということがあります。
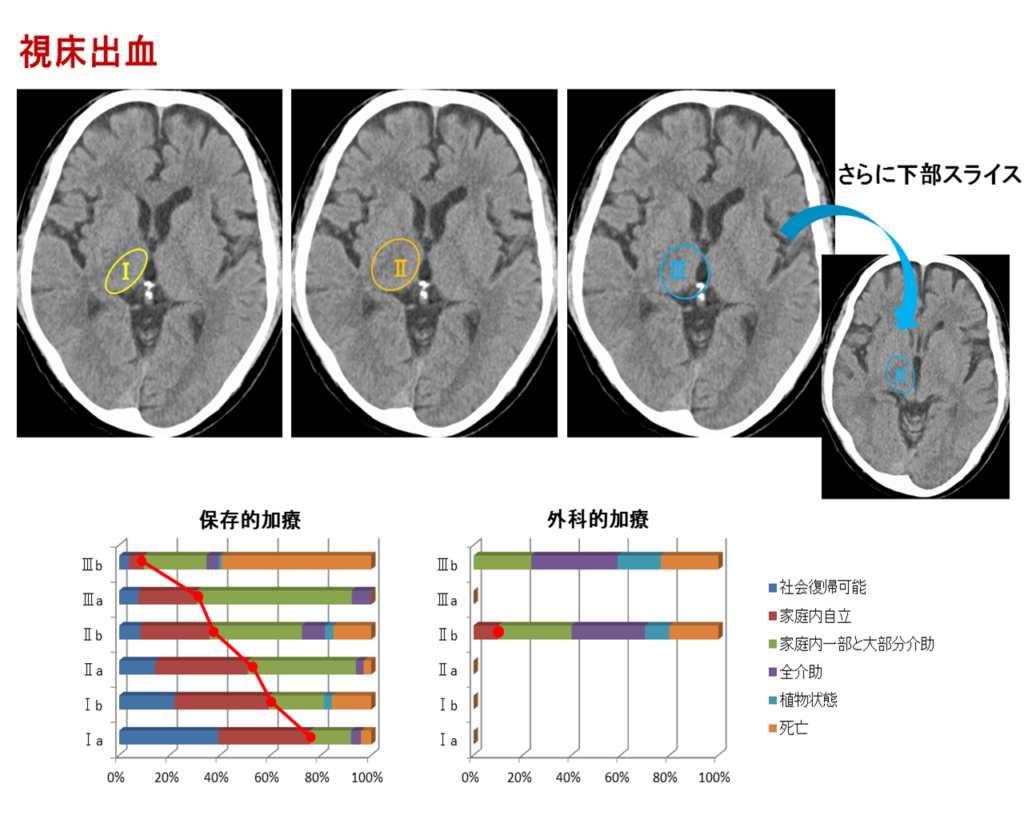
その中でもよく臨床場面でみる被殻や視床出血は脳出血の中でも7割程度を示し、それぞれにどういった機能があるのか、そして脳の障害によりどういった症状が現れるのか十分理解しておく必要があります。
また出血に関しては、血管が破れる障害のため、血圧に関してのコントロール及びそれが一日の中でも運動時や安静時でどのように変化していくのかの変化率が非常に重要となってきます。
つまり脳梗塞と脳出血を理解することで、リスク管理に対する考え方が全く異なることになるのです。
これは脳卒中ガイドラインにも記載がありますが、それぞれの病態に応じて血圧のコントロールに関しても十分に理解しておく必要があるので、是非急性期に関わるセラピストの皆様は注意をしておいてください(※セミナーでは流していないスライドになります)
あともう一つ重要なこととして、脳梗塞と脳出血では大きな違いがあります。
それは、脳梗塞ではある程度の脳の中でも決まった血管支配領域があるため、同じ部位の障害のケースにおいても大きな症状の違いをみることは少ないことに対して脳出血では、同じ被殻出血という診断名でもでる症状が全く異なるケースがあるということに注意が必要になってきます。
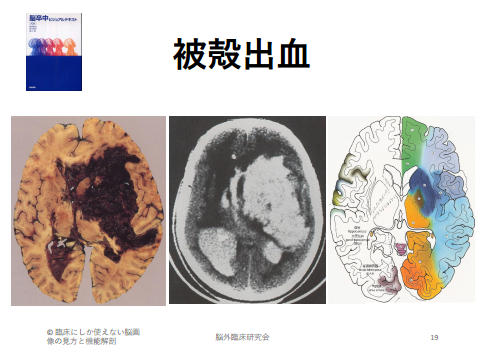
つまり脳出血をみる場合には、脳梗塞のようにどこの血管の障害でどういった症状がでるという解釈ではなく、出血した血腫がどのように広がって、脳実質に影響を与えているのかを知る必要があります。
そのため脳出血ではより細かく脳機能の解剖を知らなければ、脳の障害部位と臨床症状がマッチしないことに繋がります。
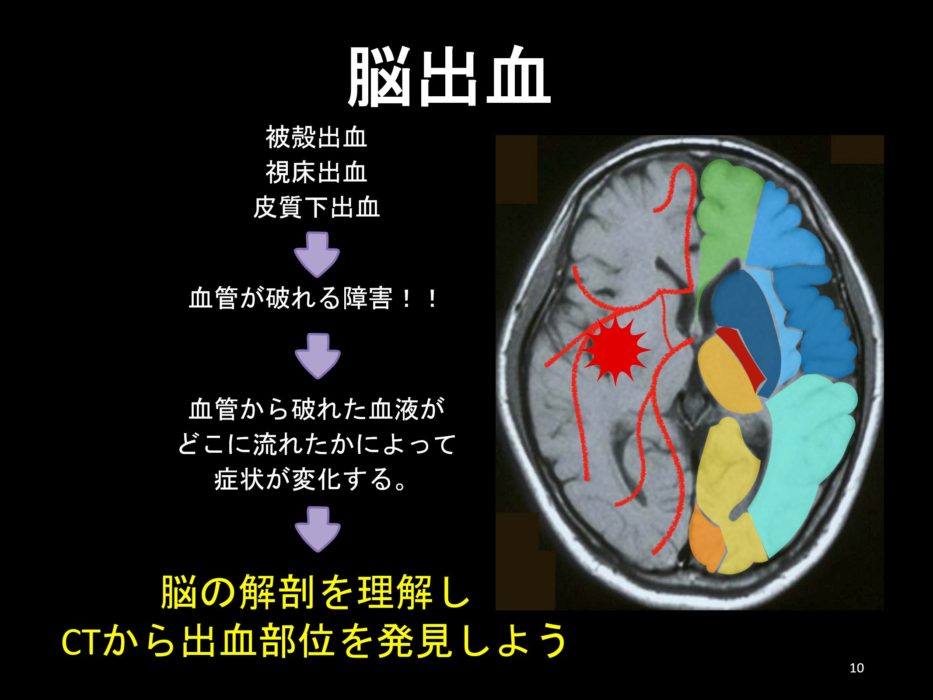
このように脳梗塞と脳出血でもみるべき脳画像のポイントが異なるということを十分に理解しておく必要があります。
その中で、実際に様々ある脳画像の種類をどのように使い分けていくべきか、脳出血と脳梗塞で見るべき脳画像をわける必要があるかについて、次にまとめてみたいと思います。
脳画像を見分けるポイント
.jpg)
まずは数ある脳画像に対して、どの順番から見るべきかについてお伝えをしていきますが、結論から述べると①CT、②DWI(拡散強調画像)、③FLAIRをみていきます。
理由に関しては、セミナーでもお伝えした通り脳画像においてもどういったときに何をみる必要があるのかが、ある程度明確になっているからです。
では、特に上記3つの脳画像に関して、その特徴をまとめていきたいと思います。
CT画像について
まずは脳出血の画像をどのように見分けるかについてですが、脳梗塞にしろ、脳出血にしろ、脳卒中発症初期には必ずCT画像を取ります。
これはCTがMRIと比べると撮影時間が短く、病院搬送後に必ずとる画像で、まずは脳梗塞か脳出血かを瞬時に判断することができるからになります。
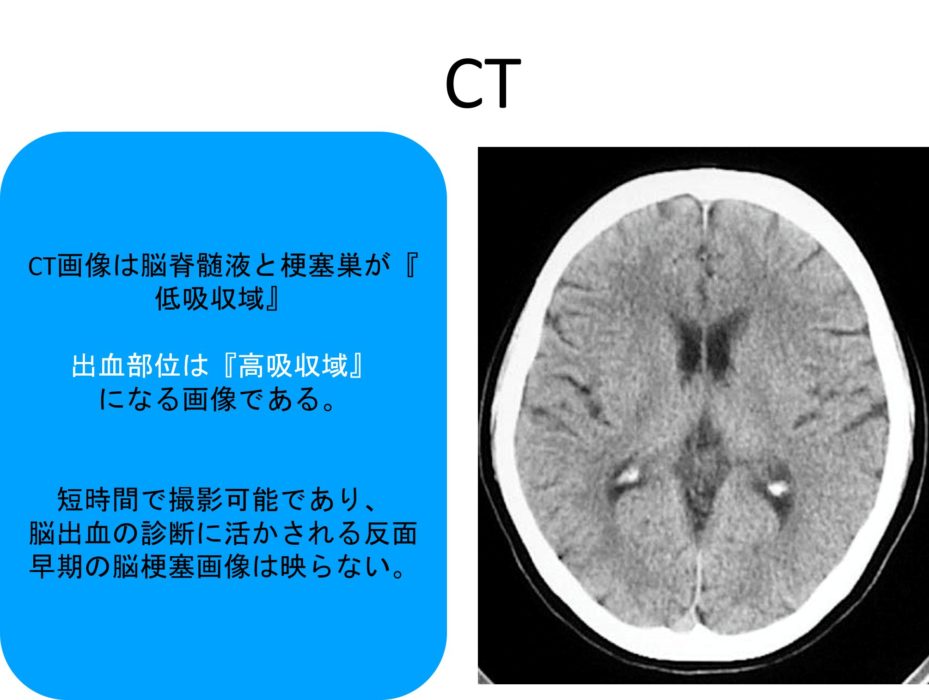
CT画像の特徴として画像として最もわかりやすいのが、出血巣が白く(高吸収域)映し出されるということになります。
そして、脳梗塞の場合は梗塞巣は発症時期が早ければ何の変化もない(時間経過とともに梗塞巣が黒く)状態で映し出されるというのが特徴になります(実は梗塞の場合もearly CT signといって、画像から発症時期を判断する指標がありますが、セラピストがそこを細かくみることは臨床上は少ないです)。
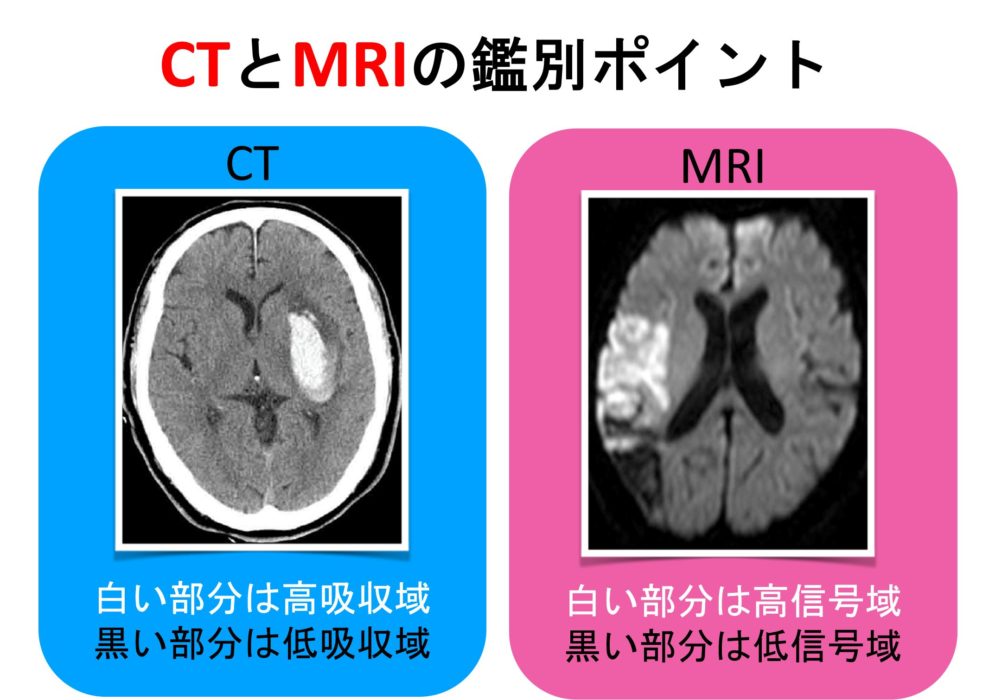
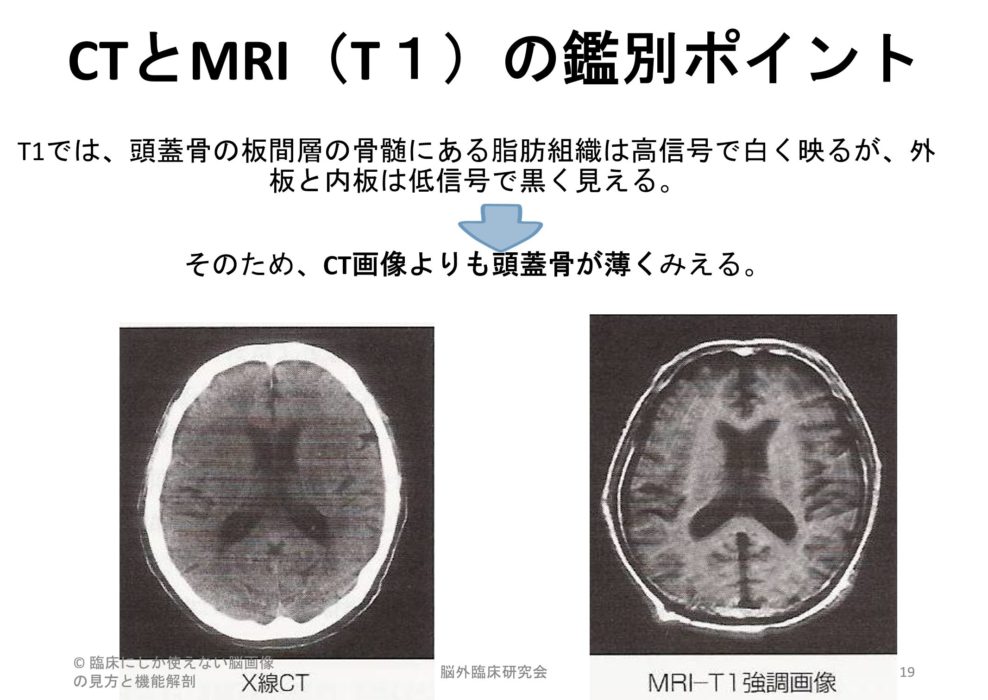
このように、CTとMRIの違いにおいては、撮影方法や何を対象として撮影するかがそもそも異なるので、脳画像の中でも何をみているのかが全く異なります。
そのため、表現方法としても吸収域と記載されるか、信号域として記載されるかの違いがあるのでご注意ください。
重要なことはそれぞれが何をより詳しく見るために適しているかを把握することで、まずはCT画像をみて出血なのか、梗塞なのかを判断することを行ってみてください!
そして、数ある画像の中からどの画像がCT画像なのか、これに迷った際には頭蓋骨が白くて分厚いものを探せばOKです(MRIは二重かもしくは頭蓋骨がありません)。
あとは、出血の場合はどの程度血腫量があるのかを、各スライスにわたってその広がりをみるのと、どの部位まで出血が及んでいるかを脳の機能解剖を基に判断していく必要があります。
ちなみに視床出血でも、血腫が内側に広がり脳室穿破するのか、外側に広がり内包後脚(皮質脊髄路の通り道)や被殻まで及ぶのかによっても予後は大きく変わってきます(※こちらもセミナーではお伝えしていない補足部分となります)。
高血圧性脳出血における新しいneurological gradingおよびCTによる血腫分類とその予後について:第7回脳卒中の外科研究会(1978)にゅーろん社より引用
セミナーでは上下のスライスにわたって血腫の広がりに関しての講義がありましたが、同一スライスにおいても前後左右への血腫の広がりに関してはしっかりと把握していく必要が出てきます。
この点に関しては脳画像セミナーの各論の中で細かい血腫の広がりに対する機能解剖の重要性、機能予後に関してまた触れていきたいと思います。
あともう一つ重要になってくるのが、時間的経過に対する理解です(こちらもセミナーではお伝えしきれなかった補足部分です)。
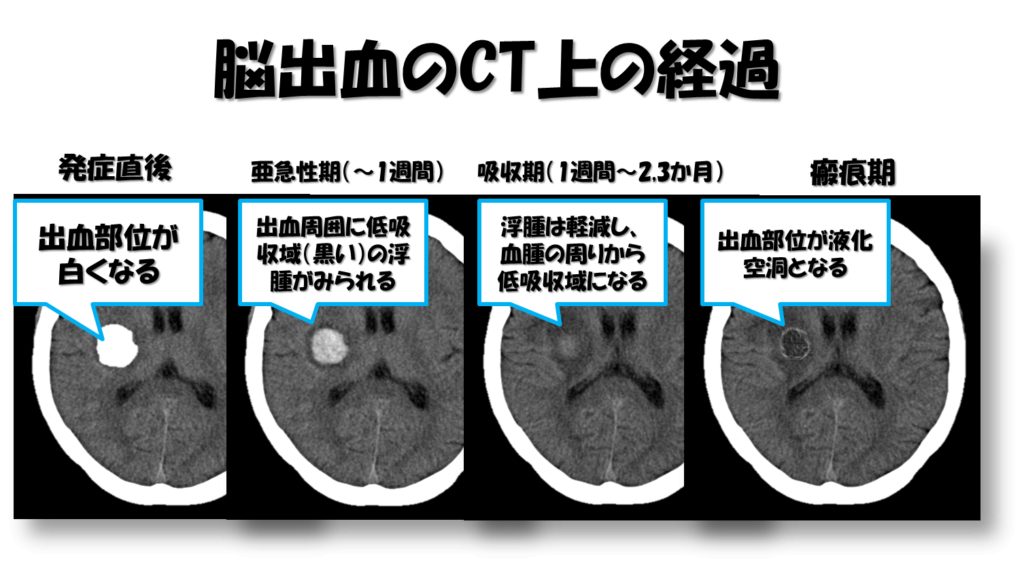
脳画像を見るときに、発症時期からの経過を追ってみた際に脳画像が違って見えることが多々あります。
急性期においてはCT画像では出血部位は白い高吸収域で映し出されますが、上記の図でもあるように時間経過に応じて低吸収域(黒く)へ変化していきます。
また血腫が引くに伴い、出血部位に存在していた浮腫なども軽減してくるため、どの程度脳実質(白質部分)として機能残存が見込めるかの把握にも繋がってきます。
そして、最終的には出血部位が空洞化として黒く映し出される場合もあるので、脳画像を見る際には発症初期から時間経過をおって、脳の状態がどのように変化しているかも十分理解しておくことが重要になってくるのです。
CT画像のまとめ:
①まずはCT画像より脳出血か脳梗塞かを判断していく
②脳出血の場合は出血巣が白い高吸収域で映し出される
③脳梗塞の場合は急性期では画像として現れず(発症から3時間程度経過しないと)、徐々に黒い低吸収域となる
④出血後も画像変化に注意する
こういったことをCT画像を通して確認しておくことが臨床場面においても非常に重要となってきます。
MRI画像について
脳出血の場合はCTをまずは確認をするということで、では脳梗塞の場合は何をみるかというと、MRIをみていきます。
しかし、MRIは種類も多く一体どの画像の何を見ればよいのか、ここにまずは躓くのはではないでしょうか?
MRIでまず見るべき画像はDWI(拡散強調画像)になります。
DWIの特徴は頭蓋骨のない画像になります。
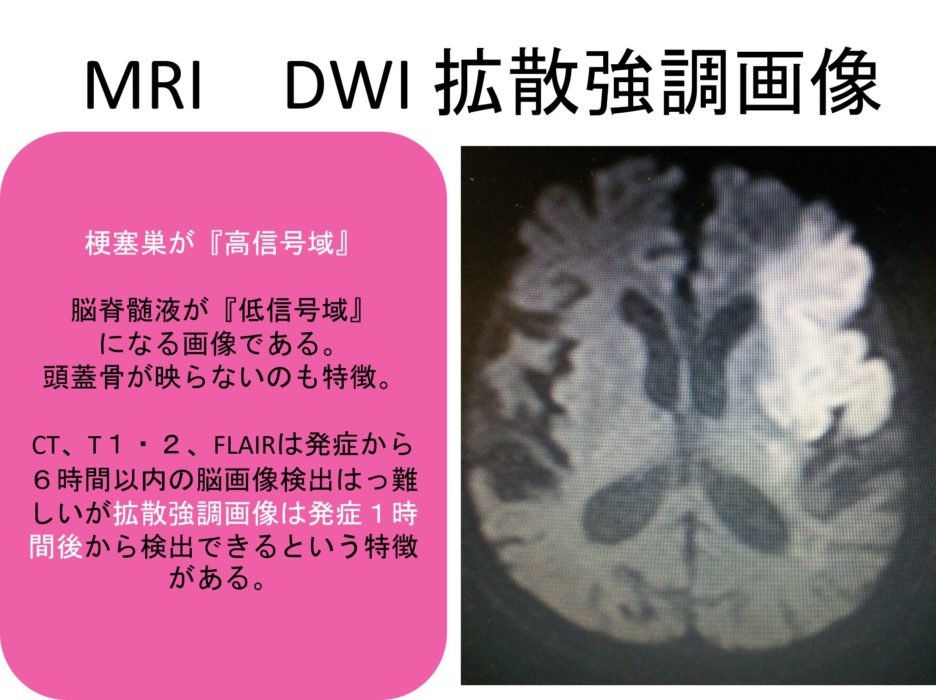
DWIは、発症1時間後からでも高信号域(白色)として梗塞巣が現れるため、新鮮の脳梗塞が一目でわかるのが特徴です。
そして陳旧性(古い、既往歴としての)の脳梗塞巣は低信号域(黒色)画像として映し出されます。
CT画像の部分でも説明したように、脳梗塞の発症初期はCT画像や、その他MRI画像でもあまり鮮明に梗塞巣を発見することが難しいです。
そのため、まずは脳梗塞を判断するのに、このDWI画像を見ることを行います。
しかし、DWIは見ての通り画像が荒くなる、より細かな領域までの部位の特定を画像から読み解くことは難しくなります。
その際に用いるのがFLAIR画像になります。
この画像の特徴は、T2画像の脳室を黒く反転させた画像で、梗塞巣の鑑別が非常に見やすい画像となっています。
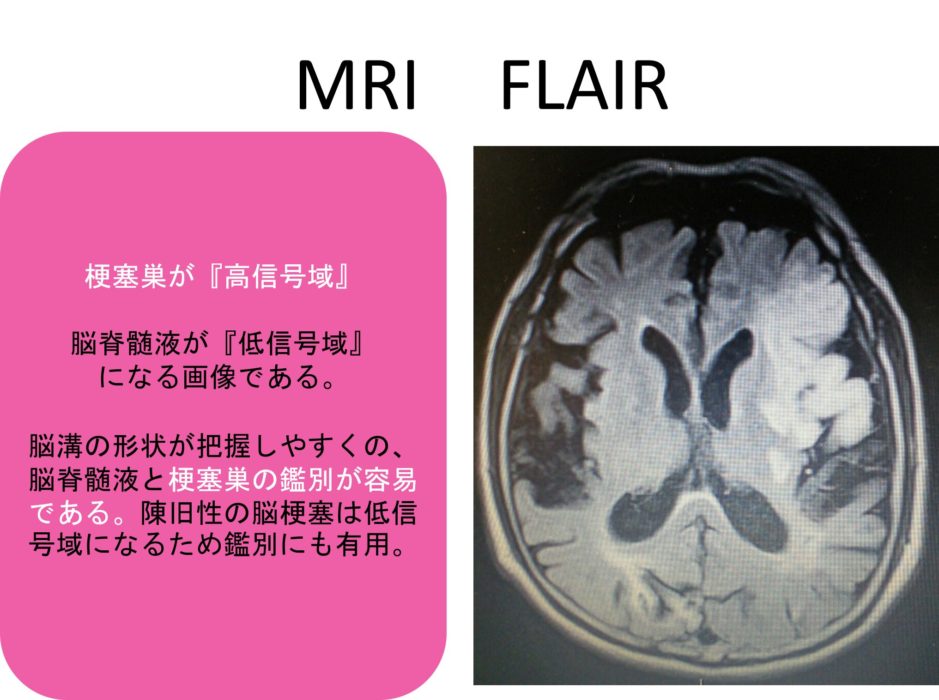
その他の特徴として、白質の虚血性変化に鋭敏で、その部位は高信号(白色)になります。
つまり、側脳室周囲の神経の脱髄(神経線維の数が減った状態で、特に認知症の方の脳に特徴的)が判断できるとされています。
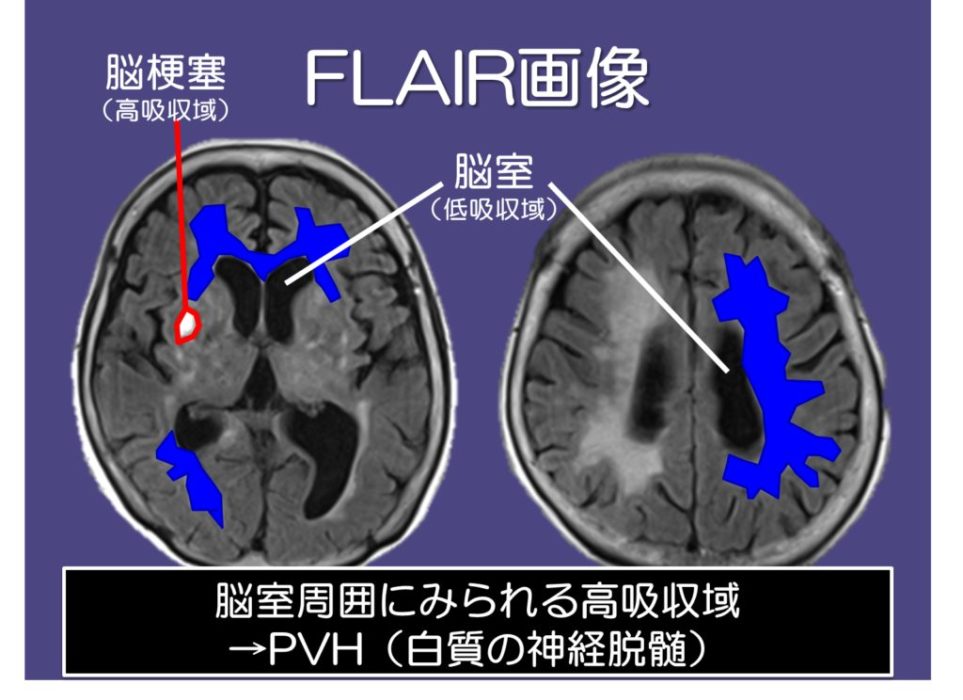
以上から脳梗塞を脳画像から見る際には、DWIで大まかな脳梗塞の有無を確認する、その後FLAIR画像より脳部位の細かな部分を同定していくことに用いることが臨床では多いです。
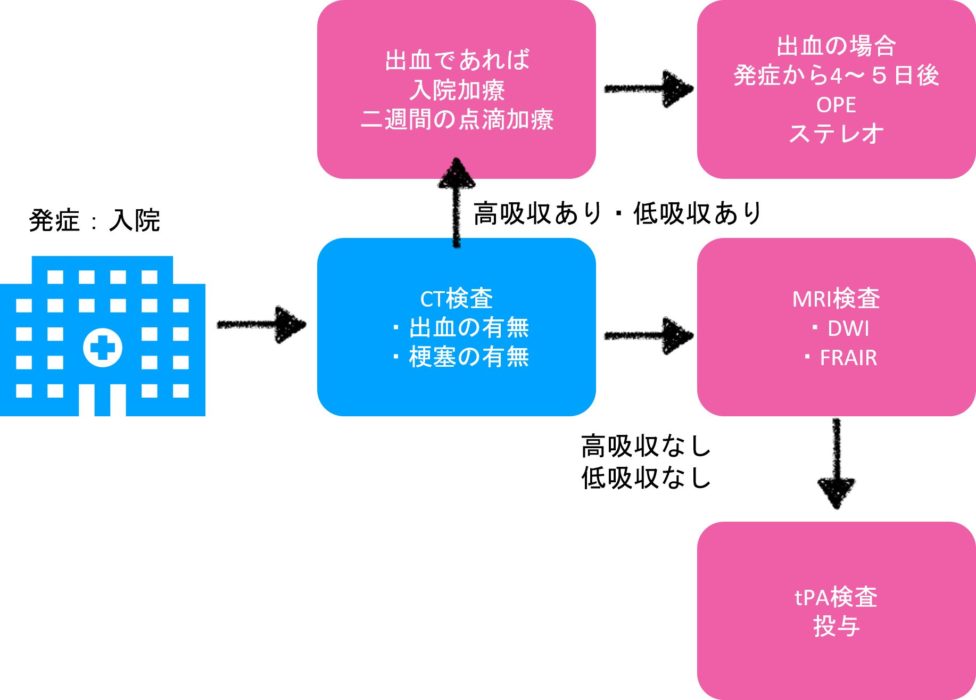
そして、脳梗塞の場合にはもうひとつ大事な要素として、脳への治療(tPA)を実施したのかを判断するために、再度CT画像をみて、梗塞部位がどのように映し出されているかを確認します。
画像を見る順番:
①CT→脳出血or梗塞を見分ける
②DWI→新しい脳梗塞をみつける
③FLAIR→より細かな脳部位を特定
④(梗塞の場合)CT→発症からどのぐらいの時間経過をしたかを確認
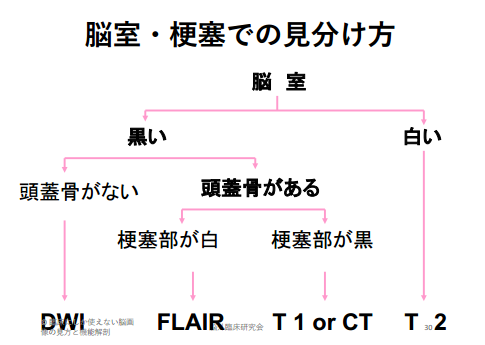
沢山ある脳画像からどの画像を見るべきかに迷った際には、以下のチャートも是非参考にしてみて、脳室→頭蓋骨の有無→梗塞巣の順で探してみるのも良いかと思います。
セミナーレポート前編のまとめ
脳基礎セミナーレポートの前編では主に脳卒中という病態理解における脳血管に関する知識を中心にまとめていきました。
その中で、それら病態理解において重要な脳画像の見方について、CTとMRIの違いや特性、疾患(脳出血や脳梗塞)においてどういった点を気を付けるべきかについてまとめています。
臨床において重要なことは、脳画像がみれることよりも、数ある脳画像の中からどういった情報を必要とするのか?
何のどういった情報を読み取り、どういったことを治療に活かすのか?
つまり脳卒中患者様を担当する前に、まずは必要な情報を取りに行くということが非常に重要になってきます。
セミナーレポート後編では、実際にカルテからどういった情報を読み解く必要があるのか、なぜその情報が必要なのかについてまとめていきたいと思います。
これらの知識をもとに歩行セミナーでは、脳卒中患者様の病態と歩行を絡めて考えていくことで、より歩行治療に必要な治療アイデアをお伝えしますので、奮ってご参加ください!
歩行セミナーはこちらから
今後、脳外臨床研究会ではこういったセミナー後のレポートや、セミナーでお伝えしていく際の有益な情報、その他沢山の取り組みを2019年度は予定しております。
その際の案内をLINE@でも随時実施していきますので、是非LINE@登録がお済でない方はこの機会にどうぞ!













この記事へのコメントはありません。